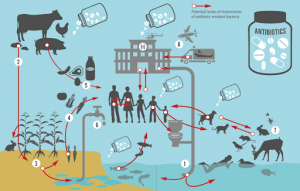
Tóm tắt các con đường truyền vi khuẩn kháng thuốc giữa động vật, con người và môi trường (WHO, 2019). Trên cơ sở đó, TCYTTG khu vực Châu Âu đã đưa các giải pháp cụ thể của 7 biện pháp hành động để ngăn chặn vi khuẩn kháng thuốc qua chuyên đề “Averting the AMR crisis: What are the avenues for policy action for countries in Europe? – WHO, 2019”. Dưới đây là tóm lược các khuyến nghị của TCYTTG về các giải pháp cụ thể qua bài viết dưới đây.
Mục Lục
- 1 1. Tăng cường nhận thức về AMR
- 2 2. Tăng cường điều tra, giám sát AMR và tiến tới hình thành hệ thống giám sát quốc gia “Một sức khoẻ”
- 3 3. Tăng cường quản lý sử dụng kháng sinh ở người
- 4 4. Tăng cường phòng ngừa và kiểm soát nhiễm trùng ở người (IPC)
- 5 5. Tăng cường phòng ngừa và kiểm soát nhiễm trùng ở động vật và giảm sử dụng kháng sinh không hợp lý trong chăn nuôi
- 6 6. Hạn chế để mầm bệnh kháng thuốc tiếp xúc với môi trường
- 7 7. Thúc đẩy nghiên cứu và phát triển (R&D) về kháng sinh mới, công cụ chẩn đoán mới và vắc-xin mới
1. Tăng cường nhận thức về AMR
– Các chiến dịch nâng cao nhận thức trong cộng đồng ở cấp quốc gia, khu vực và địa phương, như chiến dịch giáo dục trong trường học (ví dụ: chương trình e-Bug của Liên minh Châu Âu) và chương trình bảo vệ kháng sinh cho công chúng và các chuyên gia y tế.
– Các biện pháp giáo dục và đào tạo cho các chuyên gia trong lĩnh vực chăm sóc sức khỏe ở người, động vật và môi trường; khung năng lực chuyên dụng dành cho nhân viên y tế về giáo dục và đào tạo về chống vi khuẩn kháng thuốc của TCYTTG WHO (công bố năm 2018).
2. Tăng cường điều tra, giám sát AMR và tiến tới hình thành hệ thống giám sát quốc gia “Một sức khoẻ”
Giám sát là chìa khóa của phòng chống kháng thuốc, phải giám sát từ lúc hình thành kế hoạch hành động quốc gia phòng chống kháng thuốc cho đến triển khai thực hiện và đánh giá
– Các hệ thống giám sát AMR phải bao quát cả lĩnh vực sức khỏe con người, động vật và môi trường, phù hợp với hệ thống giám sát quốc gia “Một sức khoẻ”.
– Các hệ thống giám sát của các quốc gia nên đóng góp dữ liệu cho các hệ thống giám sát quốc tế, như EARS-Net, ESAC-Net, HAI-Net, CAESAR, WHO AMC, ESVAC, GLASS.
3. Tăng cường quản lý sử dụng kháng sinh ở người
Để giảm tình trạng kê đơn không hợp lý, đặc biệt là tại các cơ sở chăm sóc ban đầu, nơi mà hầu hết các loại thuốc kháng sinh đều được kê đơn
– Tại cơ sở chăm sóc ban đầu: can thiệp để thay đổi hành vi kê đơn của nhân viên y tế thông qua các biện pháp phi tài chính như hướng dẫn, tiếp cận cộng đồng, kiểm tra, hệ thống nhắc trên máy vi tính và có chế độ khuyến khích tài chính; sử dụng các xét nghiệm để loại trừ nhiễm vi-rút; người bệnh tham gia ra quyết định điều trị, kết hợp với việc kê đơn chậm trễ; giáo dục người bệnh trong quá trình tham vấn.
– Tại bệnh viện: can thiệp để thay đổi hành vi kê đơn của bác sĩ, bao gồm: giáo dục (sử dụng các cuộc họp giáo dục (educational meetings), phổ biến tài liệu và các chuyến thăm tiếp cận cộng đồng); thuyết phục (các chuyến thăm tiếp cận); hạn chế (sử dụng các quy định và hướng dẫn); tạo môi trường và hỗ trợ (sử dụng hệ thống nhắc, cải tiến phòng xét nghiệm).

4. Tăng cường phòng ngừa và kiểm soát nhiễm trùng ở người (IPC)
Để giảm tỷ lệ nhiễm trùng liên quan đến chăm sóc sức khoẻ (HAI: healthcare-associated infection) (khoảng 30-40% nhiễm trùng có liên quan đến chăm sóc là do vi khuẩn kháng thuốc)
– Kết hợp các biện pháp IPC (cả theo chiều dọc và chiều ngang) cho cả bác sĩ và điều dưỡng (như chiến dịch vệ sinh tay), có thể được khuyến khích bằng các ưu đãi và/hoặc hình phạt tài chính (liên quan đến tỷ lệ nhiễm trùng bệnh viện).
– Hướng dẫn dựa trên bằng chứng về các thành phần cốt lõi của chương trình IPC (đã được WHO công bố năm 2016).
5. Tăng cường phòng ngừa và kiểm soát nhiễm trùng ở động vật và giảm sử dụng kháng sinh không hợp lý trong chăn nuôi
Để giảm tỷ lệ nhiễm mầm bệnh kháng thuốc ở động vật thì hãy:
– Hạn chế sử dụng các kháng sinh không vì mục đích điều trị và các kháng sinh đang giữ vai trò rất quan trọng ở người.
– Các biện pháp IPC như thực hiện an toàn sinh học ở mức cao hơn, cải thiện phương pháp chăn nuôi, sử dụng vắc-xin.
6. Hạn chế để mầm bệnh kháng thuốc tiếp xúc với môi trường
Để làm giảm sự lây lan mầm bệnh qua môi trường hãy:
– Giám sát, điều tiết môi trường và các hoạt động hoặc các sản phẩm liên quan đến môi trường có ảnh hưởng đến sự lây lan và phát triển của mầm bệnh kháng thuốc.
7. Thúc đẩy nghiên cứu và phát triển (R&D) về kháng sinh mới, công cụ chẩn đoán mới và vắc-xin mới
Để thay thế kháng sinh không còn hiệu quả do đã bị đề kháng, giảm sử dụng kháng sinh không cần thiết và ngăn ngừa nhiễm trùng
– R&D trong kháng sinh: khuyến khích sử dụng lợi nhuận từ các kháng sinh mới được phát hiện để tài trợ chi phí cho nghiên cứu về kháng sinh, sử dụng kinh phí nghiên cứu từ các nguồn tài trợ như: MERs (Market Entry Rewards), OMA (Options Market for Antibiotics), CARB-X (Combating Antibiotic Resistant Bacteria Biopharmaceutical Accelerator), GARDP (Global Antibiotic Research & Development Partnership).
– R&D trong chẩn đoán: khuyến khích phát triển một xét nghiệm nhanh, đơn giản để phân biệt nhiễm trùng do vi khuẩn hay vi-rút, chú ý giảm trùng lắp các nghiên cứu lâm sàng, ứng dụng đánh giá công nghệ y tế (HTA).
– R&D trong vắc-xin: khuyến khích nghiên cứu và sử dụng vắc-xin; giá trị của vắc-xin trong việc chống lại kháng thuốc.
– Phối hợp nghiên cứu: cách tiếp cận nghiên cứu vi khuẩn kháng thuốc nên đa ngành và toàn diện để tránh những lỗ hổng trong nghiên cứu và/hoặc trùng lắp; các tổ chức như JPIAMR (Joint Programming Initiative on Antimicrobial Resistance) hỗ trợ điều phối các hoạt động nghiên cứu trên toàn cầu, nhưng điều phối quốc gia cũng rất quan trọng.